不妊症
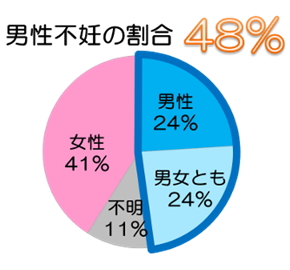 通常の性生活にも関わらず、1年以内に妊娠しない場合を不妊症といいます。約半数は男性側にも原因があるとされています。
通常の性生活にも関わらず、1年以内に妊娠しない場合を不妊症といいます。約半数は男性側にも原因があるとされています。
不妊症を主訴に受診した場合、精巣の診察および精液検査及び採血を施行します。
精巣の診察:精巣の大きさ・停留精巣の有無・精索静脈瘤の有無を見ます。
精液検査:精子数・運動率(運動している精子の割合)・奇形率(正常の形をしていない精子の割合)を見ます。
当クリニックの場合、院内では精液検査を施行しておりません。外注で行っておりますので、容器を渡して、次回受診直前に自宅で精液を採取し、持参してきてもらい、検査に提出します。
もし他院で精液検査を施行していた場合は結果をお持ちください。その場合は精液検査は行いません。
採血検査:精液検査を施行した結果、精子が見られない場合、精子形成を刺激するホルモン(FSH)を検査します。
必要があれば精巣の超音波検査も施行されます。
治療:原因によって治療が異なります
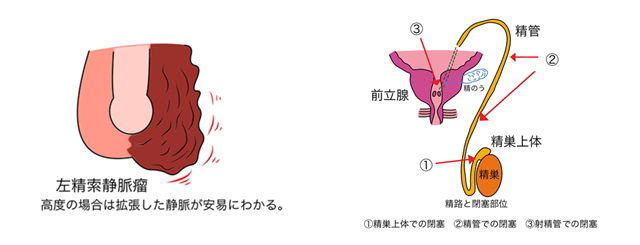
精索静脈瘤(せいさくじょうみゃくりゅう):精子が少ない・動きが悪い中で最も頻度の高い原因とされています。男性不妊症の40%前後に認めるといわれています。精巣(せいそう)静脈の逆流によって陰嚢(いんのう)内の静脈が腫れ上がり、“みみずばれ”のような状態になり、高度の場合は立位で容易にわかります。多くは左側に発生します。パートナーが比較的若く、逆流が高度の場合は手術治療を検討します。最近では顕微鏡下に手術を行う施設が増えています。専門外来のある病院で相談してみると良いでしょう。
無精子症:精子が見つからないことで、男性不妊症の精液検査では、10人に1人くらいみられます。
<閉塞性無精子症>
精巣でつくられた精子は、精巣上体→精管(せいかん)→射精管(しゃせいかん)を通って尿道内に出てきます。この精子と精囊(せいのう)・前立腺でつくられた液が一緒になって射精されます。精巣で精子をつくっていても、精子の通り道がどこかでふさがっている場合、射出された精液に精子が含まれません。鼠径ヘルニアや停留精巣などの手術時に損傷した場合に起こります。これを閉塞性無精子症といいます。閉塞部位が短く手術でつなぎ合わせることができれば、精液に精子が出るようになり、自然妊娠も期待できます。先天性の精管欠損・閉塞部位が長い場合は手術では治療できません。この場合は精巣から直接精子を採取し、顕微鏡下に受精を行う顕微授精を行うことにより妊娠・出産が期待できます。
<非閉塞性無精子症>
精巣で精子をつくっていないために無精子症となるものを非閉塞性無精子症といいます。 X染色体が1本多い(無精子症の約10人に1人に認められ、クラインフェルター症候群といいます)、Y染色体の一部が切れて失われている(欠失)、小さい頃、停留精巣などのように原因がわかる場合もありますが、半数以上は原因不明です。血液中のFSH(卵胞[らんぽう]刺激ホルモン、男性では精子形成を刺激します)が高値となっている場合はこれを疑います。精巣は視床下部―下垂体―精巣系といわれる中でホルモンの刺激を受けテストステロンを分泌したり精子を作ったりします。下垂体の手術を受けたり、視床下部の機能が低下している場合は、逆にFSHが低下し精子が作られなくなってしまいます。FSHが低値の場合は、このホルモンを定期的に補充することによって精子がつくられるようになり、自然妊娠も期待できます。FSHが高値の場合は自然妊娠を期待するための有効な治療法はありませんが、精巣内の一部で精子をつくっている場合があります。顕微鏡手術によって良好な精細管(せいさいかん:精子を作っている管状の組織)を採取することができ、運動精子が見つかれば、顕微授精によって妊娠・出産も期待できます。原因によって異なりますが、精子が見つかる確率は20~50%程度とされています。精液に精子を認めない場合は、より専門的な知識を必要としますので、どの病院を受診すれば対応してもらえるか、担当の先生に相談すると良いでしょう。

